Quimioembolización Hepática (QEH)
¿Qué significa Quimioembolización?
Es un procedimiento de la radiología intervencionista que combina la administración de drogas quimioterápicas en forma directa dentro de las arterias que irrigan el tumor (quimioterapia intraarterial); asociado a la oclusión de las mismas con materiales diseñados a tal fin (embolización).
Se logra con el mismo un mayor efecto antitumoral local con menor incidencia e intensidad de efectos colaterales sistémicos.
Este tratamiento se utiliza en la actualidad para una variedad de tumores de hígado tanto primarios como secundarios (metástasis de tumores de otros órganos alojadas en el mismo).
Se lo conoce en la literatura anglosajona como Hepatic – TACE, acrónimo que significa Trans Arterial ChemoEmbolization (quimio embolización hepática transarterial).
¿Cuál es su racionalidad?
En un tratamiento quimioterápico convencional, por vía sistémica (oral o endovenosa),el medicamento se distribuirá uniformemente en todo el organismo; es decir, alcanzará concentraciones similares tanto en el tumor como en los tejidos sanos. Se pierde de esta manera gran parte de la dosis administrada que, al no estar en contacto con el tumor, no ejerce su acción terapéutica. Al mismo tiempo, se expone a los tejidos sanos, a concentraciones importantes de medicación, que ejercen a menudo efectos tóxicos sobre los mismos y son responsables en gran medida de los efectos indeseables.
Al administrar la medicación directamente en los vasos que nutren al tumor, la totalidad de la misma va a estar en contacto con las células malignas, logrando así elevadísimasconcentraciones de droga con el consiguiente incremento en el efecto anti tumoral. Paralelamente, al pasar menor cantidad de droga al torrente circulatorio, la concentración de la droga en tejidos sanos será exponencialmente menor, al igual que los efectos tóxicos secundarios.
Por otra parte, la embolización, es decir, el bloqueo del flujo sanguíneo hacia el tumor, impide la llegada de oxígeno y nutrientes que resultan esenciales para la supervivencia y proliferación de las células malignas. De este modo se suma al efecto tóxico de las drogas, un efecto de “asfixia” sobre las mismas. Además, al quedar la sangre con medicación “estancada” dentro del tumor, se obtiene un mayor tiempo de contacto entre la droga y las células, lo que redunda en un efecto tóxico aún mayor.
Como vemos, cada uno de los componentes de la quimioembolización tiene su propio mecanismo de acción aunque son sinérgicos entre sí. Este “doble golpe” logra la detención del crecimiento e inclusive la reducción del tamaño del tumor.
¿Por qué en el Hígado?
El hígado tiene la particularidad de recibir sangre por dos vías distintas. Por un lado recibe sangre arterial, altamente oxigenada a través de la Arteria Hepática; y por el otro, sangre con menor contenido de oxigeno, a través de la Vena Porta que se encarga de llevar los nutrientes del tubo digestivo para ser procesados por esta gran glándula que es el Hígado.
Las células hepáticas normales dependen para su supervivencia fundamentalmente del flujo proveniente de la Vena Porta, mientras que para las células malignas es indispensable la sangre altamente oxigenada de la Arteria Hepática.
De esta manera, bloqueando el flujo de la Arteria Hepática, generamos un importante daño por asfixia a las células malignas sin perjudicar a las normales.
Toda esta racionalidad teórica ha sido puesta a prueba en numerosos ensayos clínicos que demostraron ampliamente una evolución ventajosa de los pacientes tratados mediante esta técnica frente a aquellos tratados por vía sistémica.
¿Qué tipo de tumores puede ser tratado?
Este procedimiento se utiliza tanto para el tratamiento de tumores primarios de hígado como tumores secundarios.
Los tumores primarios de hígado, conocidos como Hépatocarcinomas, son aquellos que se originan por la proliferación indiscriminada de células de este órgano que se “malignizaron” dejando de responder a los mecanismos normales de freno a la multiplicación.
Los tumores secundarios son aquellos que, originados en otros órganos, han desprendido células hacia el torrente circulatorio. Por esta vía alcanzaron el hígado donde se alojaron desarrollando focos accesorios de crecimiento conocidos como metásatasis. Entre los tumores secundarios que han demostrado respuesta a la Quimioembolización Hepática se encuentran los siguientes
- Cáncer de Colon
- Tumores Carcinoides
- Melanoma Ocular
- Sarcomas
¿Qué resultados clínicos son esperables con este tratamiento?
La capacidad de frenar el crecimiento, reducir el tamaño y hasta incluso eliminar completamente el tumor en algunos casos ha instalado definitivamente a esta técnica como un arma importante dentro del arsenal terapéutico en estas afecciones.
Los resultados, y por ende las expectativas y objetivos, dependen en gran medida del tipo de tumor, el estado general del paciente y la estadificación del mismo, es decir cuan avanzada se encuentra la enfermedad.
En algunos casos el enfoque es paliativo, es decir, si bien no se logra la curación, se prolonga la sobrevida de los pacientes y se mejora ostensiblemente su confort y bienestar.
En otros casos, al reducir el tamaño del tumor, se logra transformar en candidatos a cirugía a pacientes que no lo eran, precisamente por el tamaño tumoral. Este tipo de enfoque se conoce como Neoadyuvante y logra que el paciente acceda a un tratamiento potencialmente curativo.
Finalmente, gran número de pacientes con tumores primarios de hígado son portadores de Cirrosis, una afección que consiste básicamente en una insuficiencia del órgano y que, en casos avanzados, requiere como cura definitiva un transplante hepático. Sucede que, siendo la cirrosis un promotor de la generación de tumores, muchos pacientes desarrollan cáncer de hígado mientras se encuentran en lista de transplante. En estos casos, la Quimioembolización Hepática permite detener el curso de la enfermedad hasta tanto se consiga un donante. Es la indicación que se conoce como ¨Puente al Transplante”
¿Cómo se evalúan los pacientes candidatos a la intervención?
Sea cual fuere el objetivo del tratamiento, resulta indispensable una evaluación desde múltiples ángulos con la finalidad de establecer: la elegibilidad de los pacientes para esta intervención; la ausencia de contraindicacionespara llevarla a cabo; y los objetivos de la misma sea aislada o combinada con otras modalidades como la cirugía o la quimioterapia convencional.
Con esta finalidad se confeccionará una minuciosa historia clínica y examen físico. Se solicitarán diversos exámenes por imágenes y de laboratorio como análisis de sangre, ecografía, tomografía o resonancia magnética de abdomen.
Estos exámenes complementarios permiten determinar, el nivel de funcionamiento del hígado, riñón y corazón, el nivel de coagulación, el estadío de la enfermedad y la afección eventual de otros órganos; dando así respuesta a los interrogantes arriba planteados.
Entre las contraindicaciones más frecuentes figuran las alteraciones de la coagulación, la alergia a los medios de contraste, la insuficiencia hepática o renal y la obstrucción de la vía biliar. Estas no son necesariamente contraindicaciones absolutas, debiendo evaluarse cada caso en particular pues existen a menudo medidas preventivas en este tipo de pacientes.
¿Como se efectúa el Procedimiento?
Estos procedimientos son efectuados en nuestra institución mediante un equipo interdisciplinario compuesto por hepatólogos, especialistas en clínica médica, anestesistas e intervencionistas vasculares.
De acuerdo al resultado de la evaluación previa puede solicitarse al paciente su internación directamente el día de la intervención o bien con 24 hs de antelación para efectuar tratamientos complementarios.
El procedimiento propiamente dicho se lleva adelante en la sala de Hemodinamia de nuestra institución que consiste, básicamente, en un quirófano especialmente preparado y dotado de un equipo de angiografía de última generación.
Estando el paciente en ayunas se le colocará una vía venosa periférica a través de la cual se administrará suero fisiológico, antibióticos, analgésicos y eventualmente sedantes o anestésicos.
Seguidamente y, luego de las medidas de antisepsia, se administrarán anestésicos locales en la región inguinal lo que ocasiona un leve ardor pasajero en el sitio de punción. Lograda la anestesia de la zona, se efectuará una punción de la arteria femoral a través de la cual se introducirá un catéter. Este último consiste en un tubo flexible de unos 2 mm de diámetro y largos variables, que es capaz de ser guiado por dentro del árbol arterial sin generar síntomas molestos. Este catéter es similar a los que se utilizan en la técnica más difundida conocida como “cateterismo cardiaco” o “cinecoronariografía”.
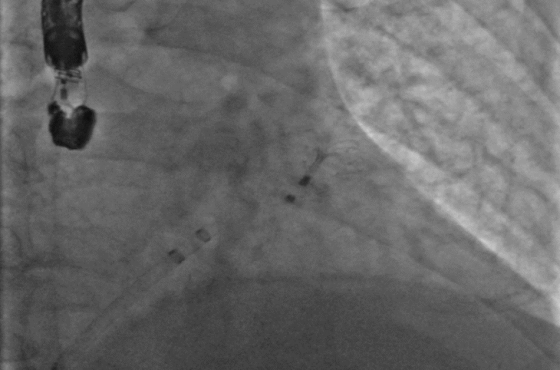
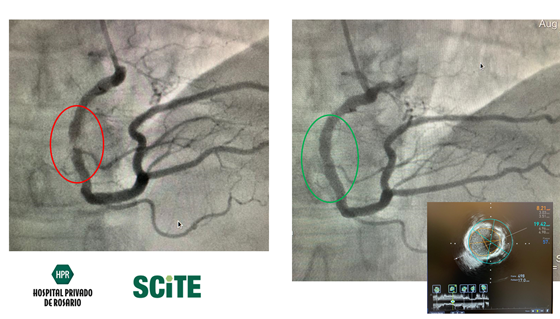
Bajo control radioscópico y, ayudados por materiales de contraste radioopacos, se avanza el catéter hasta posicionar un extremo en la arteria hepática. Desde el extremo opuesto del mismo, que permanece fuera del organismo, se inyecta el material de contraste que al volcarse dentro de estas arterias las torna visibles a los rayos permitiendo delienear con precisión su distribución e identificar a las ramas que nutren el tumor. Esta técnica se conoce como Angiografia o Angiograma hepático y es el equivalente en este órgano de la cinecoronariografía o cateterismo cardíaco utilizado para visualizar las arterias coronarias.
Utilizando el mismo catéter o bien con la asistencia de microcatéteres de 1 mm de diámetro, se cateterizan súper selectivamente los vasos que irrigan el tumor.
En este punto, y asegurada la posición, se administran drogas quimioterápicas y material de embolización que se dirigen exclusiva o casi exclusivamente al tumor ocasionando el efecto deseado.
Existen dos técnicas para administrar los agentes quimioterápicos y los agentes embolizantes (bloqueantes del flujo arterial) hacia el tumor.
La técnica convencional, también conocida como QEH de primera generación o 1G TACE, se efectúa en dos etapas: primero se administra el medicamento mezclado con un material oleoso llamado Lipiodol con el que forma una emulsión viscosa que circula con lentitud por el torrente circulatorio hasta quedar atrapada dentro del tumor. Por último, se administran, siempre a través del catéter posicionado en las arterias nutricias, pequeños trozos de esponja de gelatina que bloquean el flujo de sangre hacia la lesión.
Más recientemente, la industria farmacéutica desarrollo microesferas calibradas a un tamaño tal que logra que se depositen exactamente en el interior del tumor. Estas esferas tienen además la capacidad de embeberse de la droga quimioterápica e ir luego liberándola a una velocidad preestablecida para potenciar su eficacia. Esta técnica se conoce como QEH de segunda generación, 2G TACE o DEB TACE. DEB proviene del inglés y significa Drug Eluting Bead (esferas liberadoras de droga).
En términos generales, ambas técnicas presentan eficacia similar en la batalla contra esta enfermedad. Si bien es mejor tolerada la técnica de segunda generación, por cuestiones de costo sigue siendo la terapia convencional la más utilizada.
Más allá de estas reglas generales, sin embargo, existen circunstancias en las que es menester inclinarse por una u otra opción.
Finalizada la embolización, se retira el catéter de la arteria femoral y se realiza compresión manual del sitio de punción hasta que se forma un coágulo que impide el sangrado.
Agentes Quimioterapicos Utilizados
No existen tratamientos standard recomendados. Las drogas más utilizadas tanto en forma aislada como en conjunto son:
- Doxorubicina
- Irinotecan
- Cisplatino
- Mitomicina
El agente elegido dependerá de la estirpe tumoral y las carácterísticas del paciente.
Cuidados Post-Procedimiento
Finalizado el mismo, el paciente regresa a la sala general donde permanecerá en reposo estricto durante al menos 6 horas, inmovilizándose además la extremidad punzada.
De acuerdo al caso y a la evolución, el paciente permanecerá internado durante alrededor de 48 hs bajo tratamiento antibiótico y analgésico además de controles por Gastroenterología y Clínica Médica consistentes en examen físico y análisis de laboratorio básicamente.
Control de los Resultados y seguimiento alejado
Entre dos y tres meses luego de la intervención se repetirán estudios de diagnóstico por imágenes: Tomografía Computada y/o Resonancia Magnética según el caso para determinar cuanto se han achicado los tumores y si se han desarrollado nuevas lesiones.
A menudo se requieren nuevas sesiones de mantenimiento o refuerzo pues no es infrecuente que se desarrollen nuevas lesiones en un lapso de un año.
La intervención puede repetirse tantas veces como sea necesario siempre que, por supuesto, no existan contraindicaciones.
Efectos Indeseables
La incidencia y magnitud de los efectos indeseables depende principalmente del número de tumores a tratar, del grado de cirrosis y del estado general de salud del paciente, variables todas que se determinaran en la consulta previa.
Pueden producirse en cualquier momento: tanto durante como inmediatamente después de la misma e inclusive días o semanas más tarde. En su inmensa mayoría los mismos son autolimitados pero, en un número reducido de casos, pueden ser persistentes.
Los efectos indeseables pueden ser vinculados tanto al procedimiento vascular como al efecto de la medicación antitumoral.
Respecto de estos últimos, dijimos ya queel efecto sistémico es muchísimo menor que en los tratamientos orales o endovenosos tanto en frecuencia de aparición como en intensidad de los mismos. A pesar de ello, siempre algo de medicación llega a la circulación general y genera efectos indeseables de intensidad variable.
Entre los efectos reportados por esta técnica pueden citarse:
- Sangrado o hematoma en el sitio de punción
- Reacciones alérgicas a los medios de contraste
- Insuficiencia renal
- Insuficiencia hepática
- Inflamación de la vesícula (colecistitis)
- Infección del hígado (absceso)
- Infección de otros órganos (ej neumonía)
- Derrame Pleural (colección de líquido en la cavidad que rodea a los pulmones)
- Ascitis (colección de líquido en el abdomen)
- Sindrome post embolización caracterizado por fiebre de baja intensidad, fatiga, nauseas vómitos y dolor abdominal.
- Pérdida del cabello (alopecía)
La mayoría de ellos puede ser prevenido o mitigado utilizando una técnica pulida en manos experimentadas; efectuando una adecuada selección de los pacientes durante la consulta previa; con la elección de modalidades de tratamiento que se adapten a cada caso; y, por supuesto con la colaboración del paciente y su adherencia a las indicaciones.
En caso de producirse, los controles posteriores por el equipo de trabajo, permiten la detección y tratamiento precoz de los mismos reduciendo a un mínimo la posibilidad de secuelas.